Диета при гастрите и панкреатите имеет много общего. Это связано с особенностями топографии: поджелудочная железа, несмотря на забрюшинное расположение, прилежит к желудку. Поэтому любая патология в одном из органов вызывает изменения в другом – воспаление развивается в обоих одновременно.
- Общие рекомендации по питанию при панкреатите и гастрите
- Что можно есть, когда болит желудок и поджелудочная?
- Какие продукты запрещено употреблять при совместном течении заболеваний?
- Питание при обострении патологий
- Различия диетических столов при заболеваниях
- Гиперацидный гастрит и панкреатит
- Гипоацидный гастрит
- Меню на неделю
- Несколько простых рецептов блюд
- Запеканка из цветной капусты
- Тушеная свекла с сухофруктами
- Суфле из курицы
Общие рекомендации по питанию при панкреатите и гастрите
Те же правила применяются при назначении диет для желудка и поджелудочной железы:
- Дробное питание небольшими порциями (4-6 раз в день в зависимости от стадии и тяжести заболевания) в одно и то же время;
- ограничение в еде – нельзя есть толстые и крупные куски пищи;
- температура – хорошо есть теплую пищу, избегать слишком горячей или слишком холодной пищи;
- поддерживать калорийность рациона в соответствии с фазой заболевания и избегать запрещенных продуктов, чтобы не усугубить течение болезни;
- не следует есть как минимум за 2 часа до сна, чтобы желудок отдохнул.
Приготовление пищи в этом состоянии также основано на общих принципах:
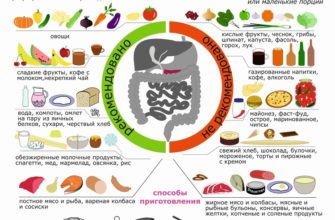
- Также рекомендуется приготовление на пару или кипячение воды (для этого подойдет мультиварка), тушение или запекание;
- Полностью избегайте жареной пищи;
- Бульоны должны быть нежирными и не содержать экстрактивных веществ. Для этого мясо варят, процеживая первый отвар, содержащий наиболее вредные для слизистых оболочек вещества.

Что можно есть, когда болит желудок и поджелудочная?
Список разрешенных продуктов зависит от стадии заболевания: в стадиях ремиссии и обострения их набор разный. Рекомендуемые продукты включают:
- пшеничный хлеб в подсушенном виде или приготовленные из него панировочные сухари;
- Супы, сваренные на воде или овощных бульонах: к ним можно добавлять макароны и крупы (рис, гречка, овсянка);
- Каша из той же крупы, с небольшим количеством масла;
- Нежирное мясо или рыба: суфле, котлеты и котлеты из них. Рыбу следует запекать, варить или готовить на пару;
- Яйца – в омлете с куриными белками;
- Нежирные молочные продукты: сыр, кефир, творог, молоко — в период ремиссии, если нет противопоказаний;
- овощи только в отварном виде, измельченные до пюреобразной консистенции;
- Фрукты: запеченные в духовке яблоки, которые особенно полезны при анемии с панкреатитом;
- напитки: кисели, компоты, отвар плодов шиповника, слабозаваренный чай, негазированная минеральная вода.
Какие продукты запрещено употреблять при совместном течении заболеваний?
Питание при воспалительном процессе в желудке и поджелудочной железе должно быть сбалансированным и правильно подобранным. В острой фазе диета более строгая. Однако существует ряд ограничений, которые необходимо неукоснительно соблюдать, независимо от выраженности симптомов заболевания. Они общие для всех: им должны подчиняться и взрослые, и дети.
- Ржаной хлеб, свежие пироги и пирожные, блины, пончики, вергун — все жареное;
- Крепкие супы на мясном, грибном или рыбном бульоне; украшение; рассольник (щи);
- бобовые (горох, соя, фасоль);
- некоторые виды круп: кукурузная, перловая, гречневая;
- молоко цельное жирное, острые сыры;
- вареные яйца в любом виде, кроме белкового омлета;
- некоторые овощи — лук, чеснок, белокочанная капуста, редис, грибы, огурцы, щавель, шпинат
- фрукты и ягоды;
- Сладости – шоколад, халва, мороженое;
- Напитки — алкоголь любой крепости, крепкий чай, кофе, какао, соки.

Целью назначения диеты при патологиях желудочно-кишечного тракта является ограничение любых воздействий на больной орган, в том числе функциональной нагрузки, уменьшение раздражающих факторов слизистой оболочки желудка. Это позволяет уменьшить клиническую симптоматику и избежать вовлечения в патологический процесс других органов пищеварения, таких как желчный пузырь и кишечник.
Питание при обострении патологий
Если хронический гастрит и панкреатит обостряются одновременно, продукты, используемые в кулинарии, не отличаются большим разнообразием при этих патологиях. При панкреатите факторами риска являются алкогольные и газированные напитки, чрезмерное количество жирной пищи. В то же время они вызывают воспалительный процесс в слизистой оболочке желудка, что приводит к нарушению солянокислотной и пищеварительной функции.
В таких случаях необходимо не только придерживаться диеты, но и соблюдать определенные требования:
- Пятиразовое питание (первый завтрак, второй завтрак, обед, полдник, ужин);
- значительное уменьшение порции;
- не есть ничего всухомятку и на ходу;
- Ужин не менее чем за два часа до еды;
- Исключение жареной пищи, разрушающей поджелудочную железу;
- Расчет энергетической ценности – снижение калорийности питания в этот период.
Чтобы диета при обострениях заболеваний желудка и поджелудочной железы была полноценной, следует руководствоваться данными, содержащимися в специальной таблице с указанием разрешенных продуктов питания и калорийности каждого из них.
Различия диетических столов при заболеваниях

Диета является неотъемлемой частью комплексного лечения патологий органов пищеварения. Для этого разработан целый комплекс диетических таблиц по отдельным заболеваниям с учетом стадии и степени тяжести заболевания. Эти диеты используются до сих пор. При гастродуодените назначают стол Певзнера №1, при панкреатите — стол 5н. На некоторых стадиях эти рекомендации становятся общими и при хроническом панкреатите, например в устойчивой ремиссии, следует использовать Таблицу 5Б. По содержанию она аналогична диете, используемой для лечения дуоденита.
Установлена корреляция между частым употреблением определенных продуктов и развитием той или иной патологии. Если в рационе преобладают жиры и много специй, это приводит к острому панкреатиту. Большое количество жиров и углеводов при отсутствии белка вызывает изацидный гастрит — воспаление слизистой оболочки желудка с пониженной кислотообразующей функцией этого органа. Низкое содержание белка в рационе также является фактором риска развития панкреатита. Таким образом, питание является важным компонентом здоровья.
Тяжелые заболевания, которые есть у больного – эрозивно-язвенный гастрит, холецистит – заставляют панкреатит вернуться при любой диетической погрешности.
Гиперацидный гастрит и панкреатит
Меню и продукты, используемые для приготовления пищи для больного кислым гастритом на фоне панкреатита, практически полностью совпадают с диетой при панкреатите. Особое внимание следует уделить ограничению чрезмерно кислых и ферментированных продуктов – молочных продуктов и фруктов. Они могут вызывать изжогу и боли в желудке. При повышенной желудочной секреции важно включать в рацион молоко и молочные каши.
Гипоацидный гастрит
Диета при панкреатите и ишемическом гастрите более сложная и должна соблюдаться с постепенным введением определенных продуктов. При воспалении желудка и двенадцатиперстной кишки с пониженной или отсутствующей кислотностью необходимо стимулировать секреторную функцию слизистой оболочки для повышения кислотности. С этой целью разрешены кофе, какао и чай. Но в таких случаях возможно обострение панкреатита, при котором они противопоказаны. Молоко и продукты из него, а также молочные каши полностью исключаются: они ощелачивают и способствуют снижению и без того низкой кислотности желудочного сока.
Необходимо измельчать пищу. Пища не должна травмировать слизистую — это важно и при гастрите, и при панкреатите.
Меню на неделю

Врач с учетом состояния больного решит, какая диета необходима в данный момент, чтобы воспалительный процесс не перешел в острый. Ориентировочная диета составляется на неделю, а затем становится основой рациона на длительный период времени. Терапевтический режим определяет, что можно есть, а что нельзя, чтобы избежать повторного заболевания и тем самым избежать образования язвы желудка, вызванной раздражением воспаленных слизистых оболочек.
- Завтрак 1 – рисовая каша, сваренная на воде, 2 яйца всмятку и некрепкий чай;
- 2 завтрак – кисель;
- обед – овощной суп-пюре, рыбное суфле, картофельная запеканка, компот;
- полдник – тыквенный сок, панировочные сухари;
- обед – картофельное пюре, отварная рыба, настой шиповника;
- За 2 часа до сна — 1 стакан молока.
При использовании разрешенных продуктов составляется аналогичное меню на всю неделю.
Несколько простых рецептов блюд
Существует множество рецептов приготовления разнообразной и здоровой пищи при расстройствах пищеварения.
Запеканка из цветной капусты
- 300 г цветной капусты;
- морковь;
- 10 г сухариков;
- 30 мл молока;
- 1 яйцо;
- 10 г сыра;
- 5г сливочного масла.

- Соцветия и морковь варить отдельно 30 минут при открытой крышке;
- Капусту нарезать соломкой, морковь натереть на крупной терке;
- 10 г панировочных сухарей замочить в 30 мл молока;
- Взбейте яичный белок, натрите приготовленный желток и натрите сыр с маслом;
- Смешать все ингредиенты и выпекать в форме для выпечки, смазанной сливочным маслом.
Тушеная свекла с сухофруктами
- Мелко нарежьте сваренную свеклу;
- 10 г слив замочить в воде и нарезать соломкой;
- 5 г изюма;
- 2 яблока, натертых на крупной терке.

Выложить массу в кастрюлю, добавить 1 чайную ложку сливочного масла и 1 столовую ложку сметаны. Тушите 20 минут, накрыв крышкой.
Суфле из курицы
- 0,5 кг куриного филе;
- 1 буханка;
- 2 яйца;
- полстакана сметаны;
- соль.

Курицу и батон растереть до однородности с желтками и сметаной. Полученную массу перелить в форму, аккуратно добавить взбитые белки и выпекать 40 минут.
Диетологи и гастроэнтерологи считают, что при соблюдении правил питания и разработанной диеты можно прожить долгую жизнь без рецидивов и обострений болезни.