Панкреатит – это заболевание, которое может стать хроническим и время от времени ухудшаться. Частота и интенсивность приступов напрямую зависят от образа жизни и режима питания больного. Регулярное употребление жирной, жареной и острой пищи и употребление алкоголя являются факторами риска возникновения этих неприятных симптомов.
Причины
Причин обострения заболеваний поджелудочной железы много. Однако наиболее распространенными причинами обострения панкреатита являются:
- злоупотребление алкоголем;
- злоупотребление диетой;
- употребление некоторых лекарств;
- отравление;
- обострение желчнокаменной болезни;
- Стресс и сильный стресс;
- острые инфекции.
Даже один алкогольный или слабоалкогольный напиток может спровоцировать обострение хронического панкреатита.
При обострении панкреатита повышается активность ферментов, которые раздражают ткани и стенки больного органа, вызывая вздутие и сильную боль в животе.
Иногда устранение провоцирующих факторов помогает быстро справиться с приступом панкреатита, но агрессивную форму панкреатита можно лечить только в условиях стационара.
Симптомы и признаки
Основными симптомами острого панкреатита являются боль в верхней части живота, нарушение пищеварения и стула, лихорадка, общее недомогание. Стоит отметить, что при длительном течении хронического панкреатита боль становится тупой из-за постепенного разрушения паренхимы, накопления кальцификатов и уменьшения количества нервных окончаний в органе.
Если поджелудочная железа сужена желчными протоками, симптомы могут включать:
- пожелтение кожи;
- потемнение мочи;
- жар;
- бледный стул;
- боль с правой стороны ребер или голени.
Стоит знать, что первые симптомы обострения появляются на ранней стадии панкреатита. Именно поэтому стоит как можно раньше обратиться к врачу, чтобы своевременно вылечить поджелудочную железу.
Меры первой помощи
Обострить заболевание поджелудочной железы могут не только систематическое переедание и алкоголь, но и гормональные нарушения в организме, заболевания желчного пузыря и двенадцатиперстной кишки, а также нецелевой прием некоторых лекарственных препаратов.

Голодание при обострении заболеваний поджелудочной железы – необходимое условие для снятия воспаления
Первое, что нужно сделать в случае приступа – отказаться от всей еды и питья, кроме простой воды. Такие ограничения связаны с тем, что употребление пищи в пищеварительной системе вызывает выработку ферментов и дополнительно раздражает поджелудочную железу.
Лечебное голодание следует продолжать не менее суток. Отходить от него следует постепенно, сначала съев несладкие панировочные сухари, а затем введя в свой рацион диетические продукты. Желательно пить негазированную минеральную воду; Особенно полезны нарзан и боржоми при панкреатите.
Чтобы облегчить боль, сядьте и наклонитесь вперед. Нежелательно лежать, особенно в первые часы после приступа, так как это усиливает выраженность симптомов. Снять воспаление поможет холодный компресс – грелка со льдом или пакет с замороженными продуктами из холодильника. Его следует положить на спину, чуть выше поясницы, предварительно обернув полотенцем.
Приступы часто сопровождаются сильной тошнотой и рвотой, которые приносят некоторое облегчение, хотя и временное. Освобождение желудка от его содержимого помогает разгрузить поджелудочную железу. Поэтому в случае рвоты этот процесс можно ускорить, нажав двумя пальцами на корень языка.
При обострении поджелудочной железы больному необходим полный покой, избегают физических нагрузок и резких движений для снижения интенсивности кровотока в желудочно-кишечном тракте.
Следует помнить, что лечение обострений панкреатита должно проходить в условиях стационара, поскольку существует угроза не только здоровью и жизни больного. В некоторых случаях внешнесекреторная функция правого желудочка значительно усиливается, что приводит к увеличению продукции ферментов.
Избыток ферментов опасен, так как начинает разъедать железу и может попасть в системный кровоток. В результате повреждаются все органы и системы, в том числе дыхательная и сердечно-сосудистая системы.

В больнице пациента проведут с использованием современного диагностического оборудования и по результатам анализов примут лечебные меры.
Самолечение и народное лечение в этом случае не только бесполезны, но и могут нанести вред организму и усугубить недуги. Поэтому при первых симптомах воспаления органов малого таза следует вызвать скорую помощь.
До приезда скорой помощи нельзя принимать какие-либо лекарства, кроме спазмолитиков. Категорически запрещены ферментные препараты, обезболивающие и нестероидные противовоспалительные таблетки. Есть даже ограничения по количеству потребляемой жидкости – пить воду можно каждые полчаса, но не более 50-70 мл за раз.
Медикаментозное лечение
Врач должен решить, как и чем лечить поджелудочную железу в период обострения. В любом случае лечение может значительно варьироваться в зависимости от тяжести симптомов и стадии заболевания.
Для лечения панкреатита назначают несколько групп препаратов:
- спазмолитики (Папаверин, Дротаверин, Но-шпа);
- ферменты (Мезим, Панкреатин, Креон);
- антациды (Алмагель, Фосфалюгель);
- кортикостероиды (преднизолон);
- обезболивающие (Баралгин);
- желчегонные средства (Аллохол, Женьшень);
- ингибиторы протонной помпы, снижающие выработку соляной кислоты в желудке (омепразол, лансопразол, пантопразол);
- антибиотики (Цефуроксим);
- витаминные комплексы;
- гепатопротекторы (Эссенциале Форте, Эссливер Форте);
- энтеросорбенты и пробиотики (Смекта, Полисорб, Хилак Форте).
В отдельных случаях также могут назначаться мочегонные и седативные средства. Острая фаза панкреатита часто сопровождается усилением синтеза ферментов, поэтому у некоторых больных изначально показано угнетение активности предстательной железы.

Панзинорм – недорогой и эффективный препарат, который назначают при панкреатите, но после стихания острых симптомов.
Гепатопротекторы назначают для восстановления клеток печени, параллельно с курсом антибиотиков.
Режим питания
Лекарственная диета является наиболее важной частью лечения острого панкреатита. Правильно составленное меню и соблюдение рекомендаций врача помогают разгрузить органы пищеварения и подарить им душевное равновесие.
Запрет на употребление любой пищи может быть до трех дней. Разрешена только щелочная минеральная вода до 1,5 литров в сутки. Затем следуют жидкие и полужидкие продукты, такие как пюре и супы-пюре. Принимать пищу следует небольшими порциями, но часто. Запрещены алкогольные напитки любой крепости, жирная, острая и жареная пища.
За основу можно взять диету №5, которая была разработана специально для нормализации работы пищеварительной системы. Он содержит все необходимые организму вещества и исключает вредные продукты.
Соблюдая щадящую диету хотя бы несколько месяцев, можно добиться стойкой ремиссии и значительно сократить количество принимаемых лекарств. Очень важно соблюдать потребность в белке, поэтому мясные продукты стоит добавлять в свой рацион практически сразу после окончания голодания.

Постные сорта, такие как кролик, курица, индейка и телятина, лучше всего усваиваются. Перед приготовлением мясо следует очистить от жилок и перемолоть на мясорубке. Когда он восстановится, его можно запечь или приготовить целиком.
Поскольку инсулин вырабатывается в поджелудочной железе, в течение месяца после обострения нельзя есть сахар. После стабилизации состояния можно делать кисели и компоты на основе фруктозы.
До конца первой недели болезни в меню можно включать нежирную рыбу и рыбные котлеты на пару. К диетическим сортам относятся треска, минтай, окунь и шафран. Щука, судак, камбала и карась имеют жирность 2%. Рыбные и мясные пресервы, соленая, вяленая рыба и сельдь запрещены к употреблению в течение всего периода лечения.
Рис и овсянка на воде, хорошо проваренные, рекомендуются после голодания. В них нельзя добавлять сахар, масло и соль. Вы не должны включать в свой рацион кукурузу, просо и ячмень, так как они очень трудно перевариваются.
Диета в период ремиссии
После того, как приступ прошел и нет острых симптомов, снимается основная часть диетических ограничений и расширяется ассортимент разрешенных продуктов. Однако перегружать поджелудочную железу не следует, поэтому следует соблюдать некоторые правила:
- Дневная диета. Употребление пищи небольшими порциями даже 6 раз в день способствует их лучшему усвоению, и человеку легче отказаться от вредной пищи;
- Вся пища должна быть слегка подогретой, не горячей и не холодной;
- Количество жиров, белков и углеводов в рационе ограничено соответственно 60 г, 120 г и 400 г. Превышать эти пределы нецелесообразно;
- Запрещено есть грубые зерна: блюда следует отваривать или готовить на пару.

Закуска без сахара, приготовленная из легкодоступных продуктов, обогатит рацион больного и обеспечит ослабленный организм ценными витаминами.
Постепенно следует вводить в рацион протертые овощные супы, вчерашний хлеб или подсушенный белый хлеб из муки 1-го или 2-го сорта, макаронные изделия и сухие завтраки – рисовую, овсяную и гречневую. При выборе пасты лучше отдать предпочтение изделиям небольшого размера (звездочки, колечки, ушки).
К диетам, рекомендуемым при хроническом панкреатите, относятся: белковый омлет, отварные или запеченные овощи – картофель, тыква, кабачки, морковь, свекла. Можно есть нежирные молочные продукты, такие как творог, рис, кефир, сыр. Свежее молоко разрешено только в небольших количествах и разбавленное, его лучше добавлять в готовые блюда или чай.
В качестве жиров используются сливочное и растительное масло в разрешенных пределах. Из фруктов наиболее полезными будут яблоки средней кислинки и сладости, а также приготовленные из них джемы, желе, муссы и компоты.
Правильный питьевой режим необходим для облегчения работы поврежденного органа и ускорения процесса пищеварения. Количество потребляемой жидкости составляет примерно два литра. Можно пить овощные и фруктовые соки, настой шиповника, щелочную минеральную воду, травяные чаи, поцелуи и компоты.

Персиковый сок нужно готовить только в сезон, потому что покупные соки содержат консерванты и много сахара.
Наиболее предпочтительны персиковый, яблочный, грушевый, абрикосовый, картофельный, тыквенный, томатный и огуречный соки. Эти напитки лучше приготовить самостоятельно, так как в продукты, которые вы покупаете в магазинах, добавляют красители и консерванты. Кроме того, свежевыжатые соки следует употреблять сразу и не хранить в холодильнике.
Самый мягкий эффект оказывает зеленый и красный чай, также можно использовать напиток из чайного гриба. Готовить поцелуи можно из овсяных хлопьев, сухофруктов, льняного семени, молока, ягод и фруктов.
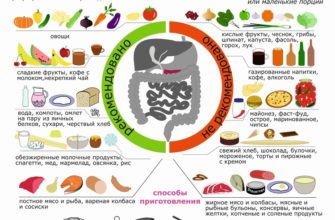
Запрещенные продукты и способы приготовления пищи
Вне зависимости от стадии панкреатита запрещены следующие продукты:
- Жирное мясо – свинина, баранина, гусиное и утиное, сало;
- некоторые овощи и фрукты – редис, капуста, виноград, бананы, чеснок, щавель;
- все бобовые – фасоль, горох, кукуруза, чечевица, соя;
- соленья и соленья;
- маргарин, кофе и какао;
- мороженое, щербет, пирожные.
Пациентов следует особенно предостерегать от употребления любых алкогольных напитков.
Для снижения вероятности обострения панкреатита и продления периода ремиссии всю пищу следует предварительно измельчать. Затем их можно варить, запекать или готовить на пару. Не рекомендуется есть несколько видов белка за один прием пищи, например, яйца и курицу, рыбу и индейку, сыр и говядину и т. д.
Излечение приступа панкреатита не означает полного выздоровления. После купирования острых симптомов требуются посещения гастроэнтеролога в течение года и более. Ваш врач посоветует вам, как лечить поджелудочную железу в период ремиссии, и назначит поддерживающую терапию.
Народное лечение
Существует мнение, что панкреатит можно лечить в домашних условиях с помощью народных средств. Однако современные гастроэнтерологи настаивают на том, что применение различных фитопрепаратов может принести пользу и улучшить функцию поджелудочной железы только при хроническом панкреатите в стадии ремиссии. Применение таких средств в острой фазе иногда не только бесполезно, но и опасно.

Экспериментируя с различными травяными отварами и настоями при остром панкреатите, можно упустить драгоценное время и упустить шанс быстро восстановить все функции больного органа.
Однако, как отмечают современные специалисты, для устранения связанных с ним симптомов можно использовать и народные методы. Например, кукурузные рыльца, шиповник, бессмертник можно использовать для активизации желчеотделения и нормализации работы печени. Для улучшения психического состояния больного прекрасно подходят отвары ромашки, липы и мяты.
Профилактика
Для профилактики обострения хронического панкреатита гастроэнтерологи рекомендуют
- соблюдать диету № 5;
- полностью воздержаться от употребления алкогольных напитков;
- Проходить регулярные осмотры и посещать врача;
- веду здоровый образ жизни;
- контролировать уровень холестерина и сахара в крови;
- принимать ферментные препараты, назначенные врачом;
- избегать токсического действия бесконтрольных препаратов на организм;
- лечиться в санатории соответствующего профиля.
Возможные осложнения и последствия
Хронический панкреатит сам по себе оказывает неблагоприятное воздействие на весь организм человека. Но еще более опасны частые и длительные периоды обострений, которые может спровоцировать несвоевременное лечение:
- развитие язвы;
- Свищи в тканях органа;
- кистоз;
- перитонит;
- диабет;
- появление злокачественных опухолей.
Однако, несмотря на то, что приступ панкреатита считается тяжелым патологическим состоянием, строгое соблюдение рекомендаций врача, регулярный прием назначенных препаратов, рациональное питание и отказ от вредных привычек могут вызвать стойкую ремиссию и помочь человеку забыть о возбуждающие боли и неприятные симптомы, связанные с обострением заболеваний поджелудочной железы.